Metody leczenia łysienia plackowatego dzieci
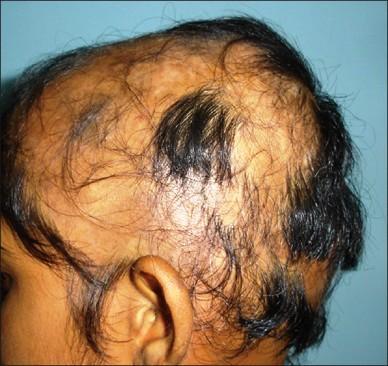
Ocena metod leczenia łysienia plackowatego dzieci w materiale Kliniki Dermatologii Śląskiej Akademii Medycznej w Katowicach w latach 1997–2001.
Łysienie plackowate (alopecia areata)rozpoczyna się zwykle nagle, a jego przebieg jest bardzo zmienny. Najczęściej rozwija się przed 25. rokiem życia, ale może występować w każdym wieku. Pierwsze opisy łysień plackowatych dotyczą czasów starożytnych, a typowe okrągłe lub owalne ogniska wyłysienia nazywane były wówczas od nazwiska odkrywcy obszarami Celsusa. Zmiany chorobowe najczęściej po raz pierwszy występują w okolicach potylicznej i czołowo-ciemieniowej, charakteryzują się obecnością regularnych obszarów pozbawionych włosów rozmaitej wielkości i kształtu, z niezmienioną chorobowo skórą w ich obrębie, bez bliznowacenia. Klinicznie, ze względu na stopień zaawansowania schorzenia, można je podzielić na kilka typów. Najczęstszą odmianą kliniczną jest postać łysienia plackowatego zwykłego(alopecia areata simplex v. focalis). U dzieci częściej rozpoznawaną odmianą schorzenia jest postać przebiegająca z całkowitą utratą włosów w obrębie skóry owłosionej głowy, nazywana łysieniem plackowatym uogólnionym (alopecia areata totalis).Gdy dodatkowo dochodzi do utraty włosów całego ciała, wówczas rozpoznaje się łysienie plackowate całkowite (alopecia areata universalis. Kiedy wypadanie włosów rozpoczyna się w okolicy potylicznej, z brzeżnym rozprzestrzenianiem się i zajmowaniem okolic skroniowych aż do czołowej – nazywane jest wówczas łysieniem wężykowatym (ophiasis). Zazwyczaj zmianom skórnym nie towarzyszą inne dolegliwości, chociaż część pacjentów odczuwa miejscową nadwrażliwość oraz parestezje. Diagnostyka różnicowa łysienia plackowatego u dzieci powinna obejmować jednostki chorobowe, do których zalicza się wypadanie włosów telogenowe, grzybicę skóry owłosionej głowy oraz trichotillomanię.
Wśród wszystkich chorych z łysieniem plackowatym, aż 30% stanowią dzieci. Ze względu na konieczność długotrwałego leczenia, nie zawsze zadowalające efekty terapeutyczne oraz młody wiek chorych, wymaga ono dużej cierpliwości nie tylko ze strony pacjenta, ale również lekarza.
Cel pracy
Celem pracy była ocena skuteczności zastosowanych metod leczenia oraz efektów końcowych terapii łysienia plackowatego u dzieci.
Materiał i metody
Ocenie poddano grupę 48 dzieci (27 chłopców, 21 dziewcząt) leczonych z powodu łysienia plackowatego ambulatoryjnie w Przyklinicznej Poradni Dermatologicznej oraz hospitalizowanych w Klinice Dermatologii ŚAM w Katowicach w latach 1997–2001. Do badanej grupy zakwalifikowano dzieci, które zachorowały na łysienie plackowate zwykłe, wężykowate, uogólnione lub całkowite przed ukończeniem 16. roku życia.
W przeprowadzonej ocenie wzięto pod uwagę wywiad, badanie dermatologiczne, badania dodatkowe (w tym badanie trychologiczne przed i po leczeniu) oraz zastosowane leczenie miejscowe i ogólne. Dane kliniczne uzyskano na podstawie historii chorób, kartotek ambulatoryjnych oraz przeprowadzonej ankiety z aktualnym badaniem fizykalnym.
Wyniki
Wiek badanych wahał się od 5 do 20 lat w chwili przeprowadzonego kontrolnego badania dermatologicznego. Wszyscy badani zachorowali na łysienie plackowate przed ukończeniem 16. roku życia. Wiek najmłodszego leczonego pacjenta wynosił 2,5 roku, a najstarszego 16 lat. Średni czas trwania choroby badanych wynosił 4 lata.
Na podstawie danych klinicznych oraz przeprowadzonego kontrolnego badania dermatologicznego stwierdzono, że wśród 48 chorych przebyty typ łysienia najczęściej miał charakter łysienia plackowatego ogniskowego – 31 osób (64,58%), rzadziej całkowitego – 12 osób (25%) i uogólnionego – 5 osób (10,42%) (tab. 1.). Zmiany w obrębie płytek paznokciowych o charakterze onychosis punctatadotyczyły 41% chorych z rozpoznaniem łysienia plackowatego.
W grupie 31 pacjentów z łysieniem plackowatym ogniskowym u 24 osób (77,42%) w aktualnym badaniu fizykalnym stwierdzono utrzymujące się ogniska łysienia plackowatego, ale w zredukowanej ich liczbie aż u 22 osób (70,97%), u których nastąpiła poprawa kliniczna obserwowana również przez samych pacjentów. U 7 osób (22,58%) nastąpiła całkowita poprawa w postaci uzyskania pełnego odrostu i aktualnie obserwowano prawidłowy stan skóry owłosionej głowy u tych badanych. Należy podkreślić, że brak jakiejkolwiek poprawy odnotowano tylko u 2 pacjentów (6,45%).
W grupie 5 chorych z przebytym łysieniem uogólnionym u 3 (60%) osób nastąpiła poprawa i częściowy odrost ze zmianą typu łysienia na plackowate. U jednego pacjenta nie uzyskano jakiejkolwiek poprawy, jak również w jednym przypadku odnotowano pogorszenie – w chwili badania dermatologicznego stwierdzono klinicznie łysienie całkowite.
Najbardziej spektakularne korzystne zmiany w klinicznym przebiegu łysienia zaobserwowano u pacjentów z przebytym łysieniem całkowitym (12 osób). U 4 osób (33,3%) w chwili badania dermatologicznego nadal występowało łysienie całkowite, u 2 chorych (16,67%) stwierdzono typ łysienia uogólnionego, u 4 osób (33,3%) typ łysienia plackowatego, a 2 pacjentów (16,67%) zostało w pełni wyleczonych. Reasumując, u 8 osób (66,6%) odnotowano poprawę w postaci całkowitego lub częściowego odrostu. Pojawienie się odrostu odnotowywano u chorych w wywiadzie najwcześniej po 4 tyg. od zastosowania terapii. Uzyskany odrost po zastosowanym leczeniu utrzymywał się 3 lata do momentu badania kontrolnego.
Spośród wszystkich poddanych kontrolnemu badaniu 48 osób, u 31 pacjentów (64,58%) występowało łysienie plackowate, u 5 (10,42%) łysienie całkowite, u 3 (6,25%) łysienie uogólnione, natomiast 9 pacjentów (18,75%) nie wykazywało jakichkolwiek cech łysienia (tab. 1.).
Przebyty typ łysienia istotnie wpływał na aktualnie występujące łysienie (ryc. 1.), natomiast liczba incydentów przebytego łysienia w wywiadzie nie miała na nie istotnego wpływu. Liczba pacjentów z pojedynczym incydentem łysienia w wywiadzie wynosiła 38, natomiast u 10 osób występowały 2 incydenty łysienia lub więcej (tab. 2.).
W wywiadzie wyłoniono czynniki, które miały istotny wpływ na występowanie łysienia. Do czynników tych należał przede wszystkim stres (12 chorych) oraz choroba infekcyjna przebiegającą z gorączką (7 chorych).
U wszystkich chorych wykonywano badania dodatkowe (morfologia krwi obwodowej, OB, poziom białka całkowitego w surowicy, glukoza, żelazo, ferrytyna, ASO, VDRL, TSH, fT3 i fT4, antygen Lamblia intestinalisw kale) oraz przeprowadzano konsultacje laryngologiczne i stomatologiczne.
Nie stwierdzono zależności statystycznych pomiędzy występowaniem łysienia, a współistniejącymi zaburzeniami hormonalnymi (choroby tarczycy), zarażeniem pierwotniakiem Lamblia intestinalis, dodatnim wywiadem w kierunku atopii oraz laryngologicznych lub stomatologicznych ognisk infekcji. Dodatni wywiad rodzinny w kierunku łysienia plackowatego stwierdzono tylko u 1 badanego.
W leczeniu miejscowym, we wszystkich typach łysienia, stosowano przede wszystkim preparaty glikokortykosteroidowe z I i II grupy wg Stoughtona, ze stopniowym zastępowaniem ich preparatami o mniejszej sile działania w zależności od obszarów łysienia oraz czasu stosowanej terapii (u 39 chorych). Glikokortykosteroidy stosowano w postaci kremów, maści i lotionów. W kilkunastu przypadkach aplikowano wcierki z Calcium Polfa (u 18 chorych). U chorych sporadycznie stosowano zabiegi darsonwalizacji i laseroterapii niskoenergetycznej (10 chorych). Ze względu na młody wiek chorych nie zalecano zabiegów PUVA-terapii, ponieważ wiele kontrowersji budzi stosowanie tej metody leczenia u chorych poniżej 15. roku życia.
W leczeniu ogólnym, we wszystkich typach łysienia, stosowano u 47 chorych złożone preparaty witaminowo-mikroelementowe doustnie przez 2–3 mies. (wyciąg ze skrzypu polnego, Merz Special, Revalid, H-Panthoten, Pantovigar, pantotenian wapniowy, Capivit A+E, biotynę, witaminę B6 oraz Gelacet), jak i również u 31 pacjentów parenteralnie witaminę B6 oraz biotynę w dawkach odpowiednich do wieku. W 2 przypadkach łysienia całkowitego stosowano w ciągu od 6 do 9 mies. deksamethason doustnie w dawce zależnej od masy ciała. U pacjentów leczonych deksamethasonem uzyskano całkowity odrost, który utrzymywał się od 3 i 5 mies. po zakończeniu leczenia do momentu kontrolnego badania dermatologicznego.
Najlepsze efekty terapeutyczne w postaci odrostu częściowego lub całkowitego uzyskano po stosowaniu preparatów witaminowych w iniekcjach domięśniowych oraz preparatów steroidowych aplikowanych miejscowo (tab. 3.).
Poprawa stanu miejscowego korelowała ze zwiększeniem odsetka włosów anagenowych w kontrolnych trychogramach w porównaniu do trychogramu wyjściowego (ryc. 2.).
Omówienie wyników
Wskaźnik zachorowań na łysienie plackowate w aspekcie płci (dziewczynki: chłopcy) przedstawia się zmiennie, w zależności od obserwacji poszczególnych autorów. Według Nanda i wsp. wynosi on 2,5:1, natomiast w doniesieniach Tan i wsp. – 1:1,5. W naszym materiale wskaźnik ten wynosił 2,3:1,7.
W materiale badanym najczęstszym typem klinicznym była odmiana ogniskowa łysienia plackowatego – u 31 osób (64,58%).
Zmiany w obrębie płytek paznokciowych o charakterze onychosis punctata dotyczyły 41% badanych (19 chorych) z rozpoznaniem łysienia plackowatego. Najczęściej mają charakter dystrofii występującej w 7 do 66%. W literaturze najczęściej opisywano paznokcie naparstkowate, ich szorstkość, rozwarstwienia i onycholizę.
Według doniesień literaturowych czas trwania zmian chorobowych bywa różny. Odrost obserwuje się nawet po kilku miesiącach, nowe ogniska powstają często w odstępach 3–6-tygodniowych, a w drastycznych przypadkach może dojść do całkowitej utraty włosów nawet w ciągu 48 godz.. W materiale własnym pojawienie się odrostu odnotowywano u chorych w wywiadzie najwcześniej po 4 tyg. od zastosowania terapii.
Etiopatogeneza łysienia plackowatego nie jest do końca poznana. Według Dawbera i wsp. najczęściej opisywanym schorzeniem endokrynologicznym były choroby tarczycy, a związek z łysieniem plackowatym wahał się od 8 do 24%. Część autorów podkreśla konieczność monitorowania funkcji hormonalnych gruczołu tarczowego, wykazując związek pomiędzy występowaniem łysienia plackowatego w przebiegu zaburzeń endokrynologicznych. W naszym materiale nie zaobserwowano tych zależności.
Większość badań klinicznych sugeruje rodzinne tło schorzenia. Występowanie alopecia areata w rodzinach szacowano od 4,27 do 9%. Również badania Nanda i wsp. oraz Tan i wsp. potwierdzają częste występowanie alopecia areata u dzieci, których rodzice chorowali na podobne schorzenie, u których dodatni wywiad rodzinny dotyczył kolejno 51,6% oraz 8,4% badanych. W naszym materiale podobny związek stwierdzono tylko u jednego dziecka.
Zależność ze zmianami o charakterze atopii nie do końca została udowodniona. Obserwacje własne nie potwierdziły związku pomiędzy występowaniem łysienia plackowatego, a obciążającym wywiadem rodzinnym oraz atopowym badanych.
Istotnym statystycznie czynnikiem mogącym wywoływać łysienie plackowate okazał się w naszym materiale stres, związany w kilku przypadkach ze śmiercią krewnych oraz zmianą warunków otoczenia – zazwyczaj nauką w nowej szkole. Wielu innych autorów podkreśla ważną rolę stresu w etiopatogenezie alopecia areata. Katsarou-Katsari i wsp. potwierdził, że gwałtowny i nasilony stres emocjonalny może doprowadzać do powstawania ognisk łysienia plackowatego na drodze aktywacji receptorów beta CRH typu 2 wokół mieszków włosowych, wywołując nasilony miejscowy stan zapalny.
Uważa się, że działanie wielu metod leczenia łysienia plackowatego ogranicza się głównie do zahamowania procesu utraty włosów, bez stymulacji ich odrostu. Zgodnie z zaleceniem The National Alopecia Areata Foundation metody terapeutyczne podzielono wg grup wiekowych (u dzieci poniżej oraz powyżej 10. roku życia). W grupie dzieci poniżej 10. roku życia zaleca się stosowanie 5% roztworu minoksidilu, miejscowo glikokortykosteroidów lub obu wymienionych terapii oraz antraliny aplikowanej na skórę w czasie od 20 do 60 min.
U chorych powyżej 10. roku życia wskazane jest stosowanie leków w zależności od stopnia zaawansowania klinicznego schorzenia. W przypadku łysienia obejmującego mniej niż 50% powierzchni skóry owłosionej głowy można stosować doogniskowe ostrzykiwanie glikokortykosteroidem, 5% roztworów minoksidilu lub obie metody leczenia z ewentualnym aplikowaniem miejscowo glikokortykosteroidów, jak i również antraliny miejscowo. W przypadku łysienia o większym nasileniu (powyżej 50% skóry głowy u chorych powyżej 10. roku życia) wskazane jest aplikowanie miejscowo 5% minoksidilu z/lub bez glikokortykosteroidami miejscowo, miejscową immunoterapię, antralinę, doustne podawanie glikokortykosteroidów.
Wielu autorów potwierdza w swych obserwacjach klinicznych, że wysokie dawki glikokortykosteroidów (powyżej l00 mg prednizolonu/dobę) przyniosły dobre efekty terapeutyczne w długotrwałym łysieniu plackowatym całkowitym. Podobnie podawanie dożylne prednizolonu dawało dobre rezultaty kliniczne we wczesnych stadiach ciężkich przypadków łysienia plackowatego.
W badaniach Sharmy, który stosował u dzieci (od 12. do 18. roku życia) prednizolon domięśniowo w dawce 300 mg miesięcznie w przypadku nasilonego wypadania włosów (powyżej 40%) oraz u młodszych pacjentów betamethason doustnie, uzyskano dobry efekt terapeutyczny. Korzystnie przedstawiały się wyniki obserwacji klinicznej Kiescha i wsp. u dzieci z łysieniem plackowatym, u których stosowano metyloprednizolon dożylnie wg schematu 5 mg/kg m.c. 2 razy dziennie przez 3 kolejne dni. Autorzy uznali tę metodę za bezpieczną, ale nieskuteczną w przypadkach łysienia o długotrwałym przebiegu. Tsai i wsp. proponują u dzieci poniżej 12. roku życia podawanie prednizolonu doustnie (5 mg/kg m.c./d) w trzech dawkach podzielonych, podczas gdy u dorosłych zaleca stosowanie metyloprednizolonu w dawce 500 mg dożylnie w 2-godzinnym wlewie.
Sharma i wsp. zalecają u dzieci poniżej 12. roku życia, chorujących na długotrwałe i rozległe łysienie plackowate włączenie deksamethasonu podawanego w doustnych pulsach 2 razy w tyg. przez 12 kolejnych tyg. w dawce od 2,5 do 3,5 mg. U leczonych przez nas dzieci sporadycznie stosowano glikokortykosteroidy ogólnie – deksamethason doustnie, tylko w wyjątkowych sytuacjach – w przebiegu łysienia plackowatego całkowitego.
Ze względu na rozliczne efekty uboczne stosowanej steroidoterapii ogólnej podjęto próby stosowania steroidów miejscowo w postaci doogniskowych wstrzyknięć (hydrokortyzonu, triamcynolonu), które doprowadzają do odrostu. W naszym badaniu steroidoterapia miejscowa (maści, kremy, lotiony) była najczęstszą formą leczenia zewnętrznego. Wood uważa, że miejscowe stosowanie steroidów u dzieci jest skuteczne w przypadku leczenia ich z innymi lekami stosowanymi miejscowo, np. 5% minoksidilem, antraliną czy też dodatkowym ostrzykiwaniem ognisk glikokortykosteroidami.
W leczeniu łysienia plackowatego opisywano terapeutyczne znaczenie 1% roztworu minoksidilu stosowanego miejscowo. Doświadczalnie potwierdzono w badaniach na zwierzętach, że 2% roztwór minoksidilu aplikowanego miejscowo na skórę szczurów wpływa na przedłużenie cykli włosowych, a szczególnie cykli indukowanych oraz na bardzo wolno postępującą poprawę gęstości włosów ocenianą makroskopowo.
Minoksidil w większości krajów, a w szczególności w Stanach Zjednoczonych, znajduje szerokie zastosowanie nie tylko u dorosłych, ale również u dzieci. Powinien być aplikowany 2 razy dziennie, a pierwszy odrost pojawia się po 12 tyg..
Antralina jest bezpiecznym lekiem dla dzieci i dorosłych z rozległym łysieniem. Pojawianie się nowych włosów widoczne jest już po 2–3 mies. od rozpoczęcia leczenia. Antralina może jednak wywoływać podrażnienia, świąd, pieczenie i złuszczanie. Dlatego powinna być aplikowana w terapii minutowej (od 20 do 60 min).
Wśród terapii drażniących metodą polecaną szczególnie u dzieci jest stosowanie cygnoliny miejscowo, w stężeniu od 0,25% do 1,0%, a czas aplikacji zależy od indywidualnej reakcji chorych.
Zachęcające wyniki zastosowanej PUVA-terapii w leczeniu alopecia areata przedstawiano już w latach 70. i 80., a opisywany odrost dotyczył 60% poddawanych tej terapii pacjentów. Według niektórych autorów w leczeniu ogólnym łysienia plackowatego powinna być stosowana fotochemioterapia (PUVA-terapia). Skuteczność metody szacuje się od 19 do 65%. Znajduje ona zastosowanie nie tylko w łysieniu plackowatym ogniskowym, ale również w całkowitym i uogólnionym. Healy i wsp. na podstawie własnych obserwacji leczenia ciężkich przypadków alopecia areatauznali ją jednak za metodę nieskuteczną.
Braun Falco w leczeniu łysienia plackowatego proponuje miejscowe stosowanie psolarenów w metodzie PUVA-terapii – szczególnie u dzieci.
W leczeniu łysienia niektórzy autorzy polecają również krioterapię z zastosowaniem ciekłego azotu, aplikowanego na skórę za pomocą wacika, przez 5–7-sekundowe pocieranie, 2–3 razy w tygodniu w cyklach 4-tygodniowych, powtarzanych 2–4-krotnie.
Podawanie doustne preparatów cynku jest znaną metodą leczenia łysienia plackowatego. Mechanizm działania polega na immunomodulacji odpowiedzi komórkowej, doprowadzając do odrostu włosa. Wiele mikroelementów (cynk, miedź, magnez, selen) stanowią ważne składowe poszczególnych enzymów, m.in. biorących udział w syntezie białek. Zawartość tych mikroelementów we włosach może być wskaźnikiem długotrwałego procesu chorobowego. W naszym materiale u dzieci stosowano głównie preparaty witaminowe i mikroelementowe (wyciąg ze skrzypu polnego, Merz Special, Revalid, H-Panthoten, Pantovigar, Capivit A+E, pantotenian wapniowy, biotynę, witaminę B6 oraz Gelacet) wg schematów i dawek odpowiednich dla wieku chorych.
Wnioski
– W większości przypadków – u 42 chorych (87,5%) uzyskano poprawę stanu klinicznego w postaci częściowego lub całkowitego odrostu.
– Uzyskanie odrostu nie zależało od postaci łysienia, liczby incydentów w wywiadzie, czasu trwania choroby oraz wieku i płci pacjentów.
– W leczeniu miejscowym stosowano głównie glikokortykosteroidy, a w terapii ogólnej – preparaty witaminowe oraz w sporadycznych przypadkach glikokortykosteroidy doustnie.
– Najlepsze efekty terapeutyczne odnotowano po stosowaniu steroidów doustnie, preparatów witaminowych w iniekcjach domięśniowych oraz preparatów steroidowych aplikowanych miejscowo.
autorzy: Anna Lis, Dominika Wcisło-Dziadecka, Grażyna Kamińska, Ligia Brzezińska-Wcisło